Accueil > Accueil > Médecine générale > Fibromyalgie > Fibromyalgie
 Fibromyalgie
Fibromyalgie
« La plus grande partie du corps ne parle que pour souffrir... ...Silence bienheureux des machines qui marchent bien. »
Paul Valéry (Cahiers I, Bibliothèque de la Pléiade, 1973)
jeudi 5 octobre 2006, par
Toutes les versions de cet article : [English] [français]
La fibromyalgie est un "rhumatisme musculaire" chronique, caractérisée principalement par des douleurs diffuses, invalidantes et médicalement inexpliquées [1].
Ce tableau qui apparaît de nos jours comme un dérèglement du système de régulation de la douleur, pourrait résulter d´une baisse primitive de l´efficacité du sommeil (Voir la définition du "Syndrome d’hyposommeil").
La fibromyalgie évolue souvent pendant des années avec un fond douloureux permanent, entrecoupé de crises aiguës survenant à la suite de stress ou d’effort inhabituels.
Certaines formes sévères sont très handicapantes.
Pour autant "ce n’est pas une maladie grave dans la mesure où le pronostic vital n’est jamais menacé". [2].
Les limites nosologiques et la réalité même de cette pathologie, située au frontières du corps et de l’esprit, restent discutées :
![]() s’agit-t’il d’une maladie psychosomatique, d’une forme de trouble anxieux généralisé ? (TAG).
s’agit-t’il d’une maladie psychosomatique, d’une forme de trouble anxieux généralisé ? (TAG).
![]() s’agit-t’il d’une forme d’auto-agressivité en rapport avec des situations de stress ? (lorsqu’on ne peut ni fuir, ni se battre).
s’agit-t’il d’une forme d’auto-agressivité en rapport avec des situations de stress ? (lorsqu’on ne peut ni fuir, ni se battre).
![]() faut-il relancer la piste d’une origine infectieuse, celle d’un nouveau rétrovirus ?
faut-il relancer la piste d’une origine infectieuse, celle d’un nouveau rétrovirus ?
Les plaintes vis à vis du sommeil sont constantes mais passent longtemps inaperçues.
Les malades présentent un sommeil chaotique très particulier avec des périodes d’insomnie matinale qui pourront succéder à des phases d’hypersomnie. Les nuits sont parfois fragmentées par des malaises avec impression de danger (étouffements, oppression...). Tous se réveillent aussi fatigués que quelqu’un qui n’a pas dormi.
Nous pensons que les notions d’efficacité du sommeil et de chronobiologie sont susceptibles d’apporter un éclairage original sur ces problèmes si complexes qu’ils mettent souvent à mal la relation médecin-malade.
Cette hypothèse ouvertement "somnologique" conduit à proposer certaines pistes thérapeutiques innovantes visant à restaurer les conditions d’un sommeil plus réparateur.
- Définition
- Mécanisme physio-pathologique
- Hypothèse somnologique
- Traitement
- La « prise en charge »
Définition de la fibromyalgie
On trouve une multitude de définitions de la maladie. Toutes insistent sur la présence objective d’un certain nombre de points "gâchette" très douloureux à la pression lors de l’examen clinique d’une personne qui consulte pour douleurs rhumatismales diffuses.
En pratique, un des meilleurs critères diagnostiques de la maladie repose sur la présence d’une plainte de douleurs chroniques et invalidantes (avec handicap) mais qui contraste avec l’absence persistante de diagnostic après au moins trois avis médicaux différents sur une durée d’au moins trois ans.
Ce critère "3avis x3ans" élimine la majorité des maladies dégénératives potentiellement graves qui, par définition, ne peuvent pas rester si longtemps sans diagnostic.
Le tableau est connu des médecins rhumatologues depuis 1904 sous le terme de « rhumatisme musculaire ». Malgré l’absence de moyens modernes d’exploration, force leur était de constater que cette forme de rhumatisme n’évoluait pas vers l’aggravation et les déformations des articulations qui caractérisaient les autres maladies dégénératives. (On dit que ce sont "les malades qui enterraient leur médecin").
Les premières descriptions cliniques du "Syndrome Polyalgique Idiopathique Diffus" (1970 : le SPID) ont mis l’accent sur l’existence de points douloureux (en nombre et sièges bien précis), contrastant singulièrement avec l’absence d’explications médicales et ce, malgré de nombreux bilans.
Les malades souffrent donc souvent de partout et depuis très longtemps. En l’absence de réponse médicale convaincante, ils ont souvent l’impression de ne pas être réellement bien soignés. On comprend, dans ce contexte, le succès des médecines dites, a juste titre, alternatives.
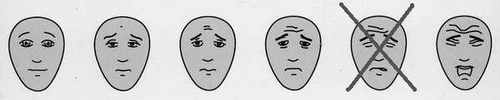
- Le "masque" de la douleur
De par son coût et sa survenue dans les sociétés industrielles, la fibromyalgie a fait, depuis lors, l’objet d’études très poussées mais à ce jour, le corps médical ne lui reconnaît pas encore de cause officielle.
Quoi qu’il en soit, nous pensons que le rôle du sommeil a été largement sous-estimé, alors qu’on ne peut pourtant pas nier la présence constante d’une sensation de sommeil inefficace chez la majorité des malades.
Notre hypothèse, celle du "syndrome d’hyposommeil" stipule qu’une perturbation des mécanismes du sommeil pourrait être à l’origine du dérèglement du système de la douleur.
Selon notre théorie, la maladie apparaît à un stade où la seule volonté du sujet ne parvient plus à compenser la fatigue. (Cf. "Arrêt d’Urgence").
Facteur déclenchant ?
L’entrée dans la maladie se fait souvent sur un mode de décompensation brutale à l’occasion d’un évènement particulier selon le principe de la goutte d’eau qui fait déborder le vase.
Le sujet (ou son médecin) met en avant un traumatisme physique (accident de la voie publique, par exemple), une infection (grippe, vaccin ...), une opération (rôle du jet-lag anesthésique [3]) ou un traumatisme psychologique (décès, divorce, chômage ...).
Voir l’article "Stress et Évènement de vie".
Voir l’article sur le "Syndrome d’hyposommeil".

- Principaux points anormalement douloureux à la pression
Critères diagnostiques
- "L’American college of rhumatology" définit, en 1990, la Fibromyalgie par l’existence de deux « critères majeurs » associant douleurs diffuses et points douloureux retrouvés par l’examen clinique.

Les douleurs sont caractéristiques. Il s’agit de douleurs osseuses, articulaires et musculaires diffuses, plutôt matinales, calmées par le repos et aggravées pendant et après l’effort.
La présence de points anatomiques anormalement sensibles (dits « tenderness points ») à la pression digitale (cf. schéma) pose le diagnostic en l’absence d’autre perturbation. Le diagnostic est officiellement évoqué si l’on retrouve au minimum 11 points sur 18.
Cette définition, probablement trop restrictive selon nous, reste sujette à controverse. Certains spécialistes dénombrent jusqu’à 30 points sensibles, d’autres restent « fibro sceptiques » et doutent de la réalité même de cette entité (malgré la reconnaissance de la maladie par l’OMS), ou en font une pathologie strictement psychiatrique.Diagnostic différentiel :
 Un bilan examen clinique complet (avec un bilan biologique minimum) est en général suffisant pour écarter les autres causes de douleurs chronique (Cf. Liens en bas de page).
Un bilan examen clinique complet (avec un bilan biologique minimum) est en général suffisant pour écarter les autres causes de douleurs chronique (Cf. Liens en bas de page). Certaines caractéristiques cliniques font la différence avec les troubles psychiatriques (pathomimies, hystérie, syndrome "méditerranéen", ) où le malade qui trouve alors un quelconque intérêt à se plaindre, semble souffrir indistinctement tout au long de l’examen. On voit que dan la fibromyalgie, certaines zones du corps restent par comparaison insensibles à la pression : le milieu du front, l’avant-bras, le dessus de la main, et l’avant de la cuisse.
Certaines caractéristiques cliniques font la différence avec les troubles psychiatriques (pathomimies, hystérie, syndrome "méditerranéen", ) où le malade qui trouve alors un quelconque intérêt à se plaindre, semble souffrir indistinctement tout au long de l’examen. On voit que dan la fibromyalgie, certaines zones du corps restent par comparaison insensibles à la pression : le milieu du front, l’avant-bras, le dessus de la main, et l’avant de la cuisse.
Inversement, un malade psychiatrique ne va pas se plaindre lors de la prise de tension alors que ce geste banal (et rassurant) est très souvent spontanément douloureux chez la personne qui souffre de fibromyalgie [4].Des publications récentes attestent d’un dysfonctionnement objectif (visible sur les images d’IRM fonctionnelle de malades), des zones cérébrales impliquées dans la perception de la douleur. (Cook D et coll. : "Functional Imaging of Pain in Patients with Primary Fibromyalgia". Journal of Rhumatology, 2004 ;31(2):364-78.)
NB. Les descriptions cliniques font état de fluctuation des douleurs dans le temps en fonction des variations climatiques et hormonales, de l’activité physique, des événements de vie traumatisants et du surmenage professionnel. Selon notre éclairage, ces facteurs interfèrent avec l’efficacité du sommeil. Nous disons qu’ils sont "somnotoxiques"(Cf. néologismes du site).
Cependant, malgré l’absence de traitement et l’aspect parfois très invalidant de la maladie, le pronostic à long terme reste bon et il n’y a aucune incidence (autre que iatrogène [5] ) sur l’espérance de vie.
La fibromyalgie, comme tous les troubles fonctionnels (Cf.), présente les quatre caractéristiques du "Syndrome d’hyposommeil" : c’est une maladie handicapante, inquiétante, capricieuse mais qui finit par s’améliorer voire disparaître progressivement. - La présence quasi constante de symptômes associés qualifiés de « critères mineurs » vient compléter le tableau clinique d’une manière très caractéristique :
- Ils évoquent d’une part l’ensemble de la pathologie dite "Fonctionnelle". (Voir l’article "Troubles Fonctionnels")
L’interrogatoire du patient met souvent en évidence des antécédents médicaux ou chirurgicaux très lourds (dignes du parcours du combattant). (Cf."Pseudo vrai malade").Nous citons ici les plus fréquents :
- céphalées, migraines, troubles oculaires non spécifiques (intolérance à la lumière, aux écrans ...) ;
- colopathie, ballonnements, douleurs digestives, vessie irritable ;
- précordialgies atypiques, palpitations ;
- vertiges, malaise vagal, "hypoglycémies" ou chutes de tension ;
- sensation de gonflements, de raideurs articulaires ou de picotements ou décharges électriques.
- Il existe aussi, des relations mal élucidées entre la Fibromyalgie et certaines maladies souvent complexes et rares ("maladies orphelines") parfois difficiles à diagnostiquer avec certitude.
- Citons quelques maladies comme la Polyarthrite Rhumatoïde (PR), la Slérose En Plaque (SEP), la Maladie de Crohn , la Rectocolite Ulcéro Hémorragique (RCUH), le Syndrome Sec de Gougerot Sjôgren ou la Thyroïdite de Hashimoto
[6]NB. Ces maladies "auto-immunes" (où l’on observe dans le sang des malades la présence anormale des "auto anticorps" responsables de certaines lésions), ne font pas partie des troubles liés à la Fibromyalgie. En pratique, on observe qu’elles sont systématiquement évoquées dans le cadre de bilans très poussés.
Il existe, par ce fait, un risque de "sur-diagnostic" important qui contribue à retarder la prise en charge spécifique du sommeil. (Voir "Pseudo vrai malade"). - Les statistiques montrent, par exemple, que la majorité des malades atteints de Fibromyalgie sont traités au long cours par des extraits thyroïdiens (il existerait des troubles immunitaires responsables d’une destruction de la thyroïde).
La part de la fatigue réellement en rapport avec une défaillance de cette glande est difficile à établir avec certitude mais, quoi qu’il en soit, il y a lieu de prendre en compte l’impact négatif de la prise orale de ces hormones sur le sommeil.
Lorsque la boucle est bouclée, il devient impossible de savoir :"qui de la poule ou de l’œuf ...".
.
- Citons quelques maladies comme la Polyarthrite Rhumatoïde (PR), la Slérose En Plaque (SEP), la Maladie de Crohn , la Rectocolite Ulcéro Hémorragique (RCUH), le Syndrome Sec de Gougerot Sjôgren ou la Thyroïdite de Hashimoto
- Antécédents d’intolérance allergique :
La prise en charge (peu efficace) de tous ces troubles fonctionnels est souvent compliquée par la notion d’allergie ou d’intolérance médicamenteuse. Le corollaire de ce phénomène est le recours aux médecines dites douces dont l’innocuité est ressentie comme une sorte d’efficacité relative. - Troubles de la mémoire :
On retrouve l’existence de troubles cognitifs, par ailleurs, très caractéristiques des perturbations du sommeil (Cf "fibromyalgie expérimentale"). Le malade est très inquiet de constater l’effondrement de ses performances intellectuelles (mémoire, compréhension) ; il se montre volontiers nerveux et irascible.
Ce "handicap invisible" peut conduire certains sujets à un véritable tableau anxio-dépressif par épuisement, qui conforte l’hypothèse (invalide selon nous) que la fibromyalgie serait une sorte de dépression masquée.
Nb. Ces troubles cognitifs sont presque toujours présents mais passent au second plan par rapport aux douleurs. C’est selon nous ce qui distingue la Fibromyalgie de la maladie très voisine que représente le Syndrome de Fatigue Chronique.( Voir l’article "Syndrome de Fatigue Chronique")
- Ils évoquent d’une part l’ensemble de la pathologie dite "Fonctionnelle". (Voir l’article "Troubles Fonctionnels")
Trois précisions importantes :
- Les troubles du sommeil sont constants mais l’insomnie, en soi, n’apparaît que très rarement parmi les motifs de consultation, au point qu’on a parlé d’un « insomniaque qui s’endormirait sans problème ».
On constate souvent, dans un premier temps, une hypersomnie réactionnelle volontaire. Tout se passe comme si la fatigue induisait, chez le malade, une « volonté de dormir plus » qui risque d’aboutir secondairement au cercle vicieux de l’insomnie. Cf "Vouloir Dormir" - La plupart des auteurs s’accordent pour distinguer la fibromyalgie d’un trouble psychiatrique bien qu’elle présente des liens étroits avec les syndromes anxio-dépressifs (présence d’antécédents personnels et familiaux plus fréquents).
Même s’il est fréquent que certains sujets présentent des traits de personnalité pathologiques, il s’agit peut-être plus d’une conséquence, que de la cause de la maladie.
Ajoutons que ce n’est pas le cas de tous les malades. La plupart des sujets ne présente aucune psychopathologie et réfute toute idée suicidaire avec force.
Le profil psychologique anxieux ou anxio-dépressif du sujet n’est plus un critère suffisant pour exclure le diagnostic de fibromyalgie.
Selon nous, tout comme pour la fatigue chronique ou la "spasmophilie", le diagnostic psychiatrique (troubles dépressifs ou anxieux, troubles paniques) est l’objet d’une surestimation importante.
Voir "Échelle de Beck pour le dépistage de la Dépression").- Ces maladies invisibles, inexpliquées, invalidantes et désespérantes sont par elles-mêmes de nature à provoquer d’authentiques perturbations psychologiques.
- La fatigue présente souvent, dans sa composante psychique et intellectuelle, des aspects pseudo-dépressifs : larmes, perte d’énergie, démotivation, troubles de mémoire ...) qui peuvent passer à tort pour des signes dépressifs.
- La clinophilie (Ce besoin de s’allonger pour se reposer dès que possible) provoquant une avance de phase (avec coucher trop précoce), le réveil matinal sera lui aussi trop précoce). Un tel tableau d’insomnie du matin chez un sujet fatigué passe également souvent pour une forme de dépression.
Par contre, la survenue intempestive de sommeil en fin de journée (19-20h), au cours d’une crise de clinophilie risque d’effondrer la pression de sommeil du soir. Ce comportement conduit à la prise de somnifères dont les conséquences s’avèrent rapidement désastreuses sur le tonus.
Le malade fibromyalgique est confronté à un milieu médical qui ne reconnaît pas toujours la réalité de la maladie.
Il est pourtant indiscutable en 2009 que la fibromyalgie n’est pas une pathologie simplement psychosomatique. Cette ancienne approche trop réductrice conduisait à une perte de confiance mutuelle entre le médecin qui "psychiatrise" et le patient qui "somatise". [7]
Cette mise en échec de la relation médecin-malade est une caractéristique commune aux troubles fonctionnels que nous considérons comme des symptômes d’hyposommeil.
Elle prend ici une telle importance qu’on a utilisé le terme de "zapping médical" pour qualifier le travers de ces "mauvais malades" qui changent sans cesse de médecin.
Pour les premiers spécialistes de la fibromyalgie (F. Khan, 1981), le fait d’avoir mis plusieurs médecins en échec (plus de trois ou quatre) constitue, en soi, un critère diagnostique majeur.
- Kahn MF (L’actualité rhumatologique 1981. Paris, Expansion Scientifique Française, 1981)
- Selon certaines études, la fibromyalgie serait plus fréquemment rencontrée chez les femmes de plus de 40 ans mais les critères d’inclusion sont probablement à l’origine d’un certain biais puisque des études plus récentes font état de fibromyalgie chez l’homme et même chez l’enfant.
Selon nous, le terrain somnologique (fragilité de l’équilibre chronobiologique) particulier à cette maladie se rencontre dans les deux sexes et ce sont les événements de vie et l’inégalité de répartition des charges et des obligations qui sont à l’origine de cette apparente disparité.
Mécanisme physiopathologique
- A partir de 1975, certaines anomalies des caractéristiques du sommeil ont été mises en évidence chez les sujets fibromyalgiques. Il existe dans l’architecture du sommeil de ces malades des signes d’hyper-éveil peu spécifiques mais suffisamment constants pour que la maladie soit reconnue depuis 1990 dans la classification internationale des troubles du sommeil (ICSD American Sleep Disorder Association) sous le vocable de « fibrositis syndrome ».
Une perturbation du sommeil lent profond serait donc à l’origine d’un abaissement du seuil de la douleur et d’une véritable hyperesthésie (hyper-sensibilité) aux stimulations externes et internes de l’organisme.
Lors des enregistrements en polysomnographie (Cf. "Exploration du sommeil"), le sommeil des malades apparaît en effet très instable avec de nombreux micro-éveils et changements de stades.
On observe la présence excessive de signaux d’éveil (les "Complexes K") ainsi que la superposition d’ondes d’éveil (alpha) au cours du sommeil lent (delta). Ce type de sommeil est appelé « sommeil K-alpha » et « sommeil alpha-delta ».
Il semble toutefois acquis que ces "pattern" ne sont pas spécifiques à la maladie et qu’ils traduisent tout au plus la présence d’un sommeil instable. - Ailleurs, on évoque un mécanisme en cercle vicieux, où le fond douloureux permanent auquel est soumis le malade serait à l’origine d’un « désentraînement » musculaire, lui-même responsable d’une perte de force.
La compréhension des mécanismes de régulation du sommeil permet de mieux comprendre le rôle délétère de l’inactivité vis-à-vis du sommeil et de la fatigue.
Voir l’article "Savoir Dormir". - Selon les théories actuelles, il existerait un dysfonctionnement du "Système Neurologique Inhibiteur Descendant" chargé de bloquer le « bruit de fond » de l’organisme.
Les études actuelles portent sur l’observation, dans le cerveau des malades, d’anomalies de certaines hormones comme la sérotonine ou des polypeptides médiateurs de la douleur ("substance P" pour "pain" = douleur en anglais). - Enfin, certaines hypothèses récentes suggèrent la responsabilité d’un dysfonctionnement d’un système de régulation commun au sommeil, à la douleur, à l’appétit et à l’immunité que l’on appelle : système des "Endocannabinoïdes" (EndoCB).
Cette piste nous semble très prometteuse car elle rend compte des relations entre le sommeil et la multitudes de troubles neurodystoniques que l’on observe bien avant le stade de l’insomnie proprement dite.
Cf. "Inhibiteurs du système endoCB"Au total, même si l’origine exacte de ces anomalies reste en grande partie inexpliquée, la réalité de la Fibromyalgie ne doit plus être mise en doute.
Voir plus bas le communiqué de L’académie Nationale de Médecine.

- Un déficit de l’efficacité du sommeil
Hypothèse somnologique
Nous savons que l’efficacité du sommeil dépend en grande partie de la bonne synchronisation des horloges biologiques. (Voir l’article "Chronobiologie du sommeil").
Expérimentalement, le déséquilibre de ce système conduit à l’apparition de troubles fonctionnels et d’une sensation de fatigue.
Nb Cette fatigue est très distincte de la sensation de somnolence. (Voir l’article "Fatigue ou Somnolence ?").En pratique, de nombreux événements de vie « stressants » sont de nature à provoquer directement ou indirectement une rupture de cet équilibre. Nous qualifions cet effet de « somnotoxique ». (Voir l’article "Événements de vie").
L’impact d’un événement somnotoxique dépend en partie du terrain sur lequel il survient.Le sujet fatigué doit mettre en jeu des mécanismes de résistance qui se traduisent par un excès de tension nerveuse. Cette nervosité réactionnelle contribue encore plus à dégrader la qualité du sommeil.
Selon notre hypothèse, les symptômes de la fibromyalgie apparaissent lorsque les réserves du sujet sont épuisées, au stade de décompensation de ce cercle vicieux.
Voir l’article "système d’Alarme".NB. Ce stade dépend de la qualité préalable du sommeil et pas seulement de l’importance du traumatisme. Cette hypothèse permet de comprendre pourquoi certains événements, en apparence anodins, semblent être à l’origine d’une maladie aussi handicapante que la fibromyalgie.
Le sujet observe que les douleurs diffuses et le handicap ont débuté dans les suites d’un épisode marquant (on a évoqué le rôle déclenchant d’un traumatisme infectieux, chirurgical ou même psychologique).
Pourtant, malgré cette décompensation sur un mode brutal qui marque (selon le malade) le début de la fibromyalgie, il existe, en général, bien avant ce stade, de nombreux antécédents de troubles fonctionnels multiples et variés.L’interrogatoire met en évidence la notion de consultations et bilans répétés pour des symptômes souvent mal compris et ce, parfois dès l’enfance.
Voir l’article "Troubles Fonctionnels".
La présence de ces antécédents de nature "neurodystonique" (vertiges, migraine, lumbago, torticolis, colopathie ...) est donc, selon nous, le signe d’un terrain somnologique instable.Remarque : La « spasmophilie » (ou tétanie, Cf.) est une crise neurodystonique particulièrement brutale qui suscite une telle peur chez le malade qu’elle porte le nom « d’attaque de panique » dans les classifications internationales.
Selon nous, cette maladie relève du même mécanisme que la fibromyalgie. C’est une forme de décompensation aiguë des mécanismes de résistance, alors que la fibromyalgie ou le syndrome de fatigue chronique en sont des formes chroniques.
Dans notre expérience, la présence d’antécédents de spasmophilie est un argument en faveur d’une importante fragilité constitutionnelle du sommeil, et doit être interprétée comme un signe prédictif de la fibromyalgie.
Voir l’article "spasmophilie".
De par leur survenue précoce dans la vie de l’individu, leur dépistage et leur meilleure compréhension pourraient s’inscrire dans une véritable démarche de prévention de la Fibromyalgie.Traitement
Il n’existe actuellement pas de traitement miracle pour la fibromyalgie ...
Certains spécialistes parlent plus volontiers de « prise en charge », et l’ensemble des publications insiste sur l’importance de la relation de confiance médecin-malade.
Il apparaît capital d’arriver à bien définir la maladie auprès du malade. Cela permet de limiter les explorations complémentaires et donc le risque d’accidents iatrogéniques et le malade se sent rassuré de savoir que la maladie est connue et que, même si elle peut être parfois très invalidante, elle conserve un bon pronostic.Un éclairage "somnicologique" :
Les notions de chronobiologie, la compréhension des systèmes qui président à l’équilibre et à l’efficacité du sommeil, ouvrent des voies thérapeutiques pragmatiques et innovantes.
Elles postulent qu’on peut apprendre à agir par soit même sur ce système.
Elles nécessitent un engagement important...De notre point de vue, la perturbation des circuits de la douleur est un symptôme de fatigue, au même titre que la migraine, le lumbago, ou la digestion difficile (entre autres exemples).
Ces troubles sont des signes de décompensation des mécanismes de résistance du sujet : la fibromyalgie représente le handicap qui survient au stade "d’Arrêt d’urgence"" du "Syndrome d’hyposommeil".

Ce point de décompensation est le résultat d’un long combat contre la fatigue où le sujet s’enfonce dans un véritable cercle vicieux (Cf. "Le train du syndrome d’hyposommeil).
Il est la manifestation de la défaite du sujet qui se bat contre lui-même.
- Un handicap fonctionnel parfois majeur
À ce stade, le malade est totalement épuisé et réduit au maximum son activité. Cette diminution drastique de ses dépenses énergétiques se traduit encore plus par un allègement du sommeil (puisqu’il "faut savoir veiller tout le jour pour pouvoir bien dormir" comme disait Nietzsche dans "Ainsi parlait Zarathoustra").
Voir aussi l’article "Savoir Dormir".D’un point de vue thérapeutique, il est donc essentiel de motiver le malade à tout faire pour essayer de renforcer la qualité de son éveil et par conséquence de celle de son sommeil. Cette approche place les notions de chronobiologie au cœur de la problématique de la fatigue.
Attention : le plaisir de vivre étant un des garants du sommeil, il importe pour le malade de ne pas concevoir ce traitement comme une contrainte de vie supplémentaire.
Ne pas forcer... "Carpe Diem". Il faut donc comprendre avant d’agir pour arriver à modifier ses comportements sans contrainte mais avec curiosité et plaisir :- Il importe , avant toute chose, d’éviter la consommation de substances nocives pour le sommeil : l’alcool, le café, les tranquillisants, les antidépresseurs ... mais aussi de nombreux autres médicaments souvent prescrits sans prise en considération de leur effet « anti-sommeil ».
Il faut donc savoir réévaluer avec son médecin le rapport efficacité/risque des médicaments en cours.
Nb : Attention à ne jamais interrompre brutalement un traitement sans avis médical ou sans prendre en compte le risque de sevrage. - L’utilisation très ponctuelle (un ou deux soirs) « d’inducteurs du sommeil » (somnifères ou tranquillisants) pourrait contribuer à « payer les dettes » tout en « remettant les pendules à l’heure ».
Ces produits peuvent être utiles en cas de malaises ou de crises de douleur qui témoigneraient d’une nouvelle décompensation.
Ainsi, paradoxalement, certains somnifères peuvent être utilisés "au coup par coup" en tant que fortifiants du sommeil.
Ainsi, paradoxalement, certains calmants peuvent être utilisés au coup par coup en tant qu’anti-douleur ou pour "baisser le son" lorsque le système nerveux automatique fait trop parler de lui. - Médicaments antidépresseurs :
Beaucoup de spécialistes de la fibromyalgie préconisent l’utilisation des antidépresseurs tricycliques comme l’amitriptyline qui demeure pour certains le traitement de référence des formes évoluées (malgré une efficacité inconstante).
Les études actuelles portent sur les inhibiteurs de la recapture de la sérotonine (qui auraient pour effet de renforcer, au bout de quelques semaines, la qualité du sommeil).
D’autres molécules font l’objet de recherches (gabapentine, prégabalin, gamma-OH) mais leurs résultats sont discordants. - Les traitements « symptomatiques » : les antalgiques de premier niveau (paracétamol) et les anti-inflammatoires sont parfois utiles pendant quelque temps pour tenter de diminuer le handicap et favoriser la reprise du mouvement.
Les antalgiques de deuxième niveau (codéine, morphine) sont souvent d’une inefficacité tellement caractéristique que celle-ci entre, selon certains, dans les critères du diagnostic de la maladie. - Par contre, de nombreux traitements allopathiques traditionnels « préconisés dans... » s’avèrent décevants au long cours. Leur liste est longue mais il faut épingler ici le magnésium, le calcium et les oligo-éléments, que la majorité des malades sont conduits à "essayer" malgré « l’absence d’activité thérapeutique spécifiquement démontrée ».
- De nombreux traitements illusoires (issus des "pseudosciences") suscitent souvent, pendant un certain temps, l’engouement d’un grand nombre de malades mais aucune des nombreuses thérapies alternatives proposées sur ce marché n’a fait, à ce jour, la preuve durable de son efficacité.
Les résultats individuels observés ici et là sont probablement le fait d’une modification de l’hygiène de vie et de l’effet thérapeutique issu de de la relation de confiance entre le thérapeute et le malade, mais cet effet est souvent provisoire ce qui risque, à plus long terme, de lui de nuire considérablement.Nb. Attention aux produits miracles proposés sur le marché lucratif de la fatigue ou de la fibromyalgie. S’ils tenaient leurs promesses, la fibromyalgie ne poserait pas autant de problèmes aux malades et à leurs médecins.
Selon nous, la seule piste à suivre est celle qui conduit à une pleine autogestion non médicamenteuse de son sommeil.Les pistes de recherche en 2009 ...
La nouvelle classe de médicaments du système endocannabinoïde pourrait s’avérer prometteuse.
Ce système de neuromédiateurs complexes, de découverte récente, se présente comme le chef d’orchestre commun aux mécanismes de régulation de la douleur (au cœur de la fibromyalgie), de l’immunité (herpès, allergies), de l’appétit (obésité, maigreur), de l’humeur (angoisse, larmes, "déprime") et du sommeil (puissance en onde lente et en sommeil paradoxal).
Il est frappant de constater les similitudes qui existent entre les cibles de ce système et la problématique clinique des malades fibromyalgiques.La « prise en charge intégrée » de la fibromyalgie
Qu’il existe ou non un traitement médicamenteux, il nous semble fondamental de considérer la fibromyalgie comme une pathologie chronobiologique du sommeil.
Les notions d’hygiène du sommeil doivent être au centre d’une démarche thérapeutique globale.
On n’insistera jamais assez sur quelques notions incontournables : "Pour bien dormir, il faut avoir été bien éveillé" : la qualité du sommeil dépend donc de la qualité de l’éveil qui précède., et les sédatifs font bien souvent le contraire.
"Pour bien dormir, il faut avoir été bien éveillé" : la qualité du sommeil dépend donc de la qualité de l’éveil qui précède., et les sédatifs font bien souvent le contraire.
 "Trop de sommeil fatigue", et certains sommes ne sont pas bon à prendre", quand ils contribuent à désynchroniser le système.
"Trop de sommeil fatigue", et certains sommes ne sont pas bon à prendre", quand ils contribuent à désynchroniser le système.
 " la fatigue ne fait pas dormir", elle provoque au contraire un état de résistance bien peu compatible avec la somnolence.
" la fatigue ne fait pas dormir", elle provoque au contraire un état de résistance bien peu compatible avec la somnolence.Il faut faire bien comprendre la différence entre la fatigue et la somnolence, les mécanismes de l’alternance éveil/sommeil, et les notions de structure et de qualité du sommeil. (Voir l’article "Chronobiologie du sommeil").
Ces informations sont importantes pour la bonne mise en œuvre des techniques destinées à renforcer l’efficacité du sommeil.
(Cf."Apprendre à dormir").À l’instar de la prise en charge de l’obésité (où on préconise avant tout de rédiger un agenda alimentaire), il est important de savoir procéder à une analyse des caractéristiques somnologiques du patient (court/long dormeur ? vespéral/matinal ? souple/rigide ?).
On peut s’aider de certains questionnaires standardisés, et de l’analyse d’un Agenda Veille/Sommeil.
Voir aussi sur ce site, le "Questionnaire de typologie du sommeil , un mini interrogatoire interactif d’aide à la détermination de son chronotype.- La gestion de la sieste, ses indications et ses contre-indications doivent être rigoureusement adaptées au profil somnologique de l’individu ("à chacun son sommeil, à chacun son info")
Voir "la sieste, mode d’emploi" - L’activité physique doit être particulièrement douce et progressive. Elle tend à une réappropriation des capacités physiques par un entraînement très progressif.
Il faut, toutefois, bien prendre conscience de l’intensité des douleurs que subissent les malades. Les échelles analogiques d’évaluation de la douleur rapportent des résultats éloquents.
Les sujets se situent entre 7/10 et 10/10, ce qui devrait théoriquement donner lieu à la prescription d’antalgiques de niveau 3 (morphiniques). Malheureusement, et contrairement aux autres douleurs (notamment cancéreuses) ces médicaments ne sont pas efficaces sur ce type de douleur dite "fonctionnelles".
Il est donc important de respecter les sensations du malade et de savoir ne pas se montrer trop exigeant.
- Plus de 7 sur 10 sur l’échelle de la douleur
On n’insistera jamais assez sur la réalité des douleurs qui peuvent, dès le matin, affecter les personnes fibromyalgique.Des expériences de gymnastique en groupe en piscine chaude sont organisées (paraît-il) par certains C.H.U. avec de bons résultats.
La « thermothérapie » (sport, hamam ...) participe au changement de vie indispensable à la prise en charge du patient fibromyalgique (comme d’ailleurs de tous les autres troubles fonctionnels).- Les lampes de luminothérapie pourraient avoir un grand intérêt (il s’agit d’exposer la rétine à une intensité lumineuse électrique suffisante pour influencer l’horloge biologique interne par l’intermédiaire de la mélatonine). Il est à déplorer que ces équipements relativement peu coûteux ne soient pas pris en charge par l’assurance maladie (comme c’est déjà le cas dans certain pays).Voir l’article "luminothérapie".
- Certaines méthodes de thérapies manuelles (la physiothérapie, la balnéothérapie, le thermalisme) sont des compléments indispensables pour la mise en route d’un programme de réadaptation à l’effort.
Les méthodes de relaxation et parfois la psychothérapie peuvent également contribuer à soutenir le sujet dans sa démarche.- Les traitements comportementaux et cognitifs (TCC) ont prouvé leur efficacité lorsque la démoralisation, l’inactivité, les pensées pessimistes et l’ennui jouent un rôle déterminant dans l’entretien du handicap induit par les douleurs somatiques (parfois en conjonction avec des troubles de personnalité).
- La force de l’effet placebo sur lequel repose toute démarche thérapeutique "plaisante" permet de comprendre le succès des nombreuses techniques dites alternatives qui se positionnent dans cette indication.
Malgré leur coût et l’absence de validation, leur efficacité suggère que le plaisir de les utiliser est un adjuvant "somnicament" non négligeable. Mais cela ne doit pas retarder chez le malade la prise de conscience du rôle central du sommeil.CONCLUSION
- Dormir mieux, dormir peu, vivre mieux...
- Le malentendu au cœur du problème :
- Attention aux "gogo-thérapies" et autres "pata-médecines".
- Les pouvoirs magiques (radiesthésie, magnétisme, sorcellerie, vaudou, Kimbois...)
- Les carences alimentaires (vitamines, magnésium, granion, oligoéléments, probiotique, micronutrition cellulaire ... )
- Les effets secondaires des vaccins ou des médicaments allopathiques.
- La radioactivité, les polluants, les édulcorants, les OGM ...
- Les micro-ondes et les radiofréquences ( "électro-smog" des téléphones portables ou wifi).
Au total, la guérison dépend principalement de la participation du malade. Celui-ci va devoir modifier ses règles d’hygiène du sommeil et ses règles de vie (Cf. "Savoir dormir").
Toute la difficulté revient à réunir les conditions d’un sommeil réparateur dans une société qui ne laisse pas beaucoup de choix. Les rythmes de vie et de travail modernes s’apparentent souvent à une double, voire une triple journée ... (Les femmes actives sont à ce titre souvent particulièrement victimes d’un important surmenage et il y a probablement là une origine de la prédominance féminine de la maladie).
La fibromyalgie ne guérit jamais facilement. Elle doit se gérer au long cours. Le patient, impliqué dans sa propre prise en charge, peut retrouver un statut fonctionnel optimal pour autant qu’il aura appris à ne pas dépasser ses limites vis-à-vis de son sommeil.
De plus, tout comme un ancien obèse conserve le résultat de son régime s’il continue à contrôler ses apports et ses dépenses énergétiques, le patient "ex" fibromyalgique doit savoir maintenir un niveau d’activité physique nécessaire et suffisant : le "SMIG" (Sport Minimum Indispensable aux Gens).
La "chaleur" provoquée par l’exercice physique, de même que la "lumière" et le plaisir sont des "somnicaments" importants à connaître pour apprendre à dormir plus efficacement.Il ne faut pas confondre Fatigue et Somnolence ! ...
Voir l’article : "Fatigue ou Somnolence ?"— L’insuffisance de sommeil se traduit par de la somnolence et la sieste est alors un traitement indiqué d’urgence.
— La Fatigue (qui impose la mise au repos, à "l’arrêt d’urgence"), est aggravée par le sommeil, et des maladies comme la fibromyalgie ou le syndrome de fatigue doivent logiquement conduire à éviter la sieste (même si ce point est très difficile à comprendre).
Lorsqu’il ne se tourne pas vers une hypothèse psycho-pathologique (dépression masquée ou excès de stress), le patient qui souffre de "Troubles Fonctionnels médicalement inexpliqués" (et parfois, son thérapeute) se tourne souvent vers des théories plus ou moins farfelues et non validées.
Leur succès provient du désir légitime de donner un sens à la maladie.
Elles sont d’autant plus séduisantes qu’elles répondent aux peurs sociétales du moment.La liste est longue, voici quelques exemples :
Nb. Même si certains de ces facteurs sont réellement pathogènes et posent des problèmes réels, leur mise en cause dans les syndromes de fatigue, de troubles fonctionnels ou de fibromyalgie nous semble infondée.
Cette approche contribue à retarder la prise en charge intégrée (et, donc, somnologique) de la fibromyalgie.Recommandations EULAR 2006 ( [8]) pour la prise en charge du syndrome de fibromyalgie (FMS)
- Recommandations générales :
 La compréhension complète de la fibromyalgie nécessite une évaluation approfondie de la douleur, de la fonction (degré d’autonomie) et du contexte psychosocial.
La compréhension complète de la fibromyalgie nécessite une évaluation approfondie de la douleur, de la fonction (degré d’autonomie) et du contexte psychosocial.
 La fibromyalgie doit être considérée comme un état complexe et hétérogène où un processus douloureux anormal s’associe à d’autres atteintes cliniques.
La fibromyalgie doit être considérée comme un état complexe et hétérogène où un processus douloureux anormal s’associe à d’autres atteintes cliniques. Le traitement optimal nécessite une approche multidisciplinaire associant parfois des traitements médicamenteux et non médicamenteux adaptés à l’intensité de la douleur, à la fonction et à d’autres atteintes telles la dépression, la fatigue et les troubles du sommeil.
Le traitement optimal nécessite une approche multidisciplinaire associant parfois des traitements médicamenteux et non médicamenteux adaptés à l’intensité de la douleur, à la fonction et à d’autres atteintes telles la dépression, la fatigue et les troubles du sommeil. - Recommandations de consensus pour les approches non pharmacologiques :
Il existe des preuves "significatives " et "constantes" que l’exercice physique (même modéré) possède un effet bénéfique sur la réduction de la fatigue (sleepreviewmag.com).
"Nous vivons dans une société où les gens recherchent le nouveau soda sportif énergisant ou la tasse de café qui leur donnera la force de finir la journée" dit l’auteur Tom Puetz. « Mais il se peut que laçer vos chaussures de tennis pour sortir faire un peu d’activité physique chaque matin puisse fournir l’étincelle d’énergie que les gens recherchent". Le traitement en milieu aquatique chauffé avec ou sans exercices est efficace dans la fibromyalgie.
Le traitement en milieu aquatique chauffé avec ou sans exercices est efficace dans la fibromyalgie. Des programmes d’exercices individualisés incluant des exercices aérobies et de renforcement peuvent être bénéfiques pour certains patients souffrant de fibromyalgie.
Des programmes d’exercices individualisés incluant des exercices aérobies et de renforcement peuvent être bénéfiques pour certains patients souffrant de fibromyalgie. Les thérapies cognitives et comportementales peuvent être bénéfiques pour certains patients souffrant de fibromyalgie.
Les thérapies cognitives et comportementales peuvent être bénéfiques pour certains patients souffrant de fibromyalgie. D’autres thérapies telles la relaxation, la rééducation, la physiothérapie et le soutien psychologique peuvent être proposées, adaptées aux besoins individuels des patients .
D’autres thérapies telles la relaxation, la rééducation, la physiothérapie et le soutien psychologique peuvent être proposées, adaptées aux besoins individuels des patients . - Recommandations pour les traitements médicamenteux :
 Le tramadol est recommandé dans la prise en charge de la douleur de la fibromyalgie.
Le tramadol est recommandé dans la prise en charge de la douleur de la fibromyalgie. Les antalgiques tels le paracétamol et les opioïdes faibles peuvent aussi être utilisés dans le traitement de la fibromyalgie.
Les antalgiques tels le paracétamol et les opioïdes faibles peuvent aussi être utilisés dans le traitement de la fibromyalgie. Les corticostéroides et les opioïdes forts ne sont pas recommandés.
Les corticostéroides et les opioïdes forts ne sont pas recommandés. Les antidépresseurs amitriptyline, fluoxétine, duloxétine, milnacipran, moclobémide, pirlindole diminuent la douleur et améliorent souvent la fonction. Ils sont donc recommandés dans le traitement de la fibromyalgie.
Les antidépresseurs amitriptyline, fluoxétine, duloxétine, milnacipran, moclobémide, pirlindole diminuent la douleur et améliorent souvent la fonction. Ils sont donc recommandés dans le traitement de la fibromyalgie. Le tropisétron, le pramipexole et la prégabaline réduisent la douleur et sont recommandés pour le traitement de la fibromyalgie.
Le tropisétron, le pramipexole et la prégabaline réduisent la douleur et sont recommandés pour le traitement de la fibromyalgie.
Nda : L’avis de "sommeil et médecine générale"...
La prise en charge multidisciplinaire nécessite l’étroite collaboration du patient mais il faut savoir éviter deux écueils : ne pas tomber dans la victimisation ou le fatalisme (la guérison reste possible à tous les stades !)
ne pas tomber dans la victimisation ou le fatalisme (la guérison reste possible à tous les stades !)
 ne pas trop surenchérir dans l’escalade des soins. (certains malades ont pour des consultations médicales, des "carnets de rendez vous de ministre").
ne pas trop surenchérir dans l’escalade des soins. (certains malades ont pour des consultations médicales, des "carnets de rendez vous de ministre").Attention. Les traitements médicamenteux préconisés ici ne sont pas exempts d’effets secondaires indésirables :
Le tramadol, qui fait l’objet d’une grande promotion publicitaire, présente des effets indésirables non rares à type de vertiges et de nausées.
L’intérêt des antidépresseurs reste discutable en dehors d’un contexte franchement évocateur. (Voir l’article "Dépistage de la dépression).NB. Le Forum du site (accessible sur le lien en bas de page) est à la disposition des lecteurs qui souhaitent réagir à cet article.
La position de l’Académie Nationale de Médecine
Lien externe :Bulletin de la séance du 16 janvier 2007.
"Un large consensus existe cependant aujourd’hui pour considérer que (même sans le nombre précédemment exigé de points douloureux) le syndrome fibromyalgique est une réalité clinique qu’il faut admettre comme autonome, une fois éliminées les autres affections qui peuvent se révéler par un syndrome douloureux chronique (affections dont la recherche justifie : tests d’inflammation, recherche d’un diabète, dosage de la calcémie et de la phosphorémie, sérologie rhumatoïde, recherche d’anticorps antinucléaires, dosage des transaminases, des hormones thyroïdiennes, des enzymes musculaires). Les problèmes psychiatriques sont, certes, constants, avec des éléments dépressifs et anxieux, mais ils ne sauraient à eux seuls résumer ce syndrome, même s’ils doivent toujours être pris en charge.
Les comorbidités avec d’autres symptômes médicalement inexpliqués, comme la colopathie fonctionnelle, le syndrome de fatigue chronique, les cystalgies à urine claire doivent également être pris en considération.
La douleur de la fibromyalgie est habituellement attribuée à une diminution du seuil de sensibilité douloureuse, dont l’origine centrale a été évoquée, en raison notamment de la mise en évidence d’anomalies de l’imagerie fonctionnelle cérébrale.
Une prise en charge personnalisée et une explication du syndrome sont profitables aux patients souvent persuadés d’avoir une maladie inquiétante, et ne les aggrave pas comme certains ont pu le craindre.
En l’absence de lésions objectives de l’appareil locomoteur, le simple diagnostic de fibromyalgie ne peut donner lieu, automatiquement, à la reconnaissance d’une invalidité ni aux avantages des affections de longue durée. À titre individuel un handicap peut cependant être reconnu dans certaines formes sévères du syndrome, nécessitant une prise en charge prolongée médicopsychologique et de rééducation. "
Acad. Natle Méd., 2007, 191, no 1, 143-148.
- Quelques liens externes pour en savoir plus...
- Dossier spécial de la Société Française de Rhumatologie (un topo très complet mis en ligne en 2007).
- LA LETTRE DE L’OBSERVATOIRE DU MOUVEMENT - N° 25 - Juin 2008. ("La frontière entre fibromyalgie et syndrome de fatigue chronique est la plus délicate à tracer").
- Fédération Nationale des Associations de Fibromyalgiques
- Fibromyalgie, (un bon cours de rhumatologie avec de nombreux liens).
- Aspect psychologiques de la fibromyalgie (Revue du rhumatisme 70 (2003) 331-336 ).
- Protocoles de diagnostic et de traitement (Conférence de consensus publiés en avril 2004 dans un numéro spécial du "Journal of Musculoskeletal Pain" - Volume 11, No 4.).
- Le centre des maladies orphelines
- Un blog sur la fibromyalgie.
- Substance P sur Wikipédia.
- Symptômes physiques médicalement inexpliqués ("Statistique Canada" ; Voir les pages 49 à 54. Rapports sur la santé, vol. 18, no 1, février 2007).
- Interview du Pr F Blotman
- Rapport du Collège Américain de Rhumatologie, Boston 2007 (sur le site de l’Union des Fibromyalgiques du Morblhan (http://www.fibromyalgie-morbihan.com).
- Sources canadiennes : Synthèse du Consensus sur le syndrome de la fibromyalgie (Protocoles de diagnostic et de traitement, avril 2004, Journal of Musculoskeletal Pain - Volume 11, No 4).
Nda. Nous déplorons globalement la faible part donnée au sommeil dans les sites suivants (que nous recommandons par ailleurs pour plus d’information).
Cette grave sous-estimation du rôle du sommeil conduit trop souvent à un aveu d’échec thérapeutique.
Pour autant, l’idée semble faire son chemin dans les sites les plus récents.[1] Le terme Fibromyalgie vient des racines "fibro" pour
désigner tendons et ligaments, "my" pour les muscles et
"algie" pour la douleur.[2] Selon la Société Française de Rhumatologie, sa fréquence diminue de manière notable après 60 ans pour devenir exceptionnelle après 70 ans.
[3] On vient de mettre en évidence qu’une anesthésie générale de brève durée induit un jetlag prolongé.
"Bien que les produits utilisés soient aujourd’hui éliminés très rapidement, de nombreux patients se plaignent de troubles du sommeil et d’une grande fatigue pouvant persister jusqu’à cinq jours ..."
" Communiqué de presse du C.N.R.S. , 8 juin 2006, Dr Laure Pain.
En pratique, cet effet (souvent majoré par l’utilisation de benzodiazépine), peut conduire à la décompensation d’une insomnie sous-jacente.[4] Ce signe dit "signe du tensiomètre" a été reconnu comme significativement associé à la maladie au cours d’une étude sur des fibromyalgiques comparée à des non malades.
[5] La iatrogénie ou l’adjectif iatrogène s’emploient pour désigner : " toute conséquence indésirable pour la santé de tout acte médical visant à la préserver". Cf. : Glossaire
[6] Pour exemple des ambiguïtés qui existent à propos des dosages thyroïdiens et des difficultés de leur interprétation, ce témoignage recueilli sur le blog "Santé AZ.aufeminin.com" :
" je suis tombée sur une super endocrino qui m’a expliqué le truc par le menu... en fait il semblerait qu’avec notre sensibilité de femmes on se fait trop de bile... quand on s’énerve trop, trop de stress, on sur-stimule la thyroïde... jusqu’à risquer la crise de nerfs ou la crise cardiaque... quand le cerveau trouve qu’on en fait trop et qu’on se met en danger : il dit stop et déclenche cette maladie infâme qui consiste à nous bouffer les hormones thyroïdiennes pour qu’on se calme... on devient hypothyroïdienne et là c’est sûr on se calme... on devient même raplapla et c’est insupportable... en général on reçoit juste de la thyrosine de synthèse (levothyrox) pour surmonter le côté raplapla et retrouver le moral, avec un sermon sur la nécessité d’apprendre à se calmer si on ne veut pas finir avec la crise cardiaque annoncée (phases d’hyperthyroidie = tachycardie...)
Voila, tu sais le gros... si on ne t’a pas donné de levothyrox°, c’est que ton endocrino est vieux jeu et essaie de te remonter avec des bons vieux fer calcium magnésium... autrement dit pas grand chose. Mais tes données cliniques sont peut-être encore très bonnes ! C’est à progression assez lente."[7] La majorité (2/3) des patients fibromyalgiques appartiennent à une famille dont les membres ont eu des antécédents anxiodépressifs et présentent des anomalies aux tests d‘évaluation psychologique (tels l’échelle de Beck ou le MMPI -Minnesota Multiphasic Personnality Inventory- ).
Pour autant, il est bien établi qu’en réalité les perturbations retrouvées sont identiques à celles observées dans les autres états douloureux chroniques et de nombreuses études attestent que la majorité des patients fibromyalgiques n’a pas de profil particulier psychiatrique.
Le Pr Blotman (rhumatologue à Montpellier) relève tout au plus une tendance à la victimisation et un important besoin de reconnaissance de leur souffrance : « personne ne me comprend ni m’écoute » ; (ce qui nous apparaît bien légitime. L’expression "sans papier de la médecine" souligne cette carence de la part des médecins).
Le Pr Giniès (Centre anti douleur de Montpellier) souligne chez ses patients un profil hyperactif préexistant avant l’émergence de la pathologie : " c’est une femme surmenée et ne respectant pas les horloges biologiques naturelles notamment du sommeil". Il met l’accent sur une "possible intolérance au stress des sociétés modernes".
Retour au texte[8] EULAR : European Leagues Against Rheumatism Ligue Européenne Contre le Rhumatisme